- ¿Qué es la ingeniería de tejidos y la medicina regenerativa?
- ¿Cómo funcionan la ingeniería de tejidos y la medicina regenerativa?
- ¿Cómo encajan la ingeniería de tejidos y la medicina regenerativa en las prácticas médicas actuales?
- ¿Qué están desarrollando los investigadores financiados por el NIBIB en las áreas de ingeniería de tejidos y medicina regenerativa?
¿Qué es la ingeniería de tejidos y la medicina regenerativa?
La ingeniería de tejidos evolucionó del campo de desarrollo de biomateriales y se refiere a la práctica de combinar andamios, células y moléculas biológicamente activas para crear tejidos funcionales. El objetivo de la ingeniería de tejidos es recopilar ideas o teorías que restauren, mantengan o mejoren los tejidos dañados u órganos completos. La piel y los cartílagos artificiales son ejemplos de tejidos fabricados por ingeniería que han sido aprobados por la FDA; sin embargo, actualmente tienen un uso limitado en pacientes humanos.
La medicina regenerativa es un campo amplio que incluye la ingeniería de tejidos, pero también incorpora la investigación sobre auto curación – donde el cuerpo usa sus propios sistemas, algunas veces con ayuda de material biológico extraño, para recrear células y reconstruir tejidos y órganos. Los términos “ingeniería de tejidos” y “medicina regenerativa” han llegado a ser intercambiables, ya que el campo intenta enfocarse en las curas en lugar de en los tratamientos para enfermedades complejas y a menudo crónicas.
Este campo continúa evolucionando. Además de las aplicaciones médicas, las aplicaciones no terapéuticas incluyen el uso de tejidos como biosensores para detectar agentes amenazantes biológicos o químicos, y chips de tejidos que se pueden utilizar para probar la toxicidad de un medicamento experimental.
¿Cómo funcionan la ingeniería de tejidos y la medicina regenerativa?
Las células son los componentes fundamentales del tejido, y los tejidos son la unidad básica de la función en el cuerpo. Generalmente, grupos de células forman y secretan sus propias estructuras de soporte, llamadas matriz extracelular. Esta matriz, o andamio, hace más que sólo servir como soporte para las células; también actúa como una estación repetidora para varias moléculas de señalización. Por consiguiente, las células reciben mensajes de muchas fuentes que se vuelven disponibles desde el entorno local. Cada señal puede iniciar una cadena de respuestas que determina qué le sucede a la célula. Al entender cómo responden las células individuales a las señales, cómo interactúan con su entorno y cómo se organizan en los tejidos y organismos, los investigadores han podido manipular estos procesos para sanar los tejidos dañados o incluso crear nuevos.
El proceso frecuentemente comienza con la construcción de un andamio a partir de un amplio grupo de fuentes posibles, desde proteínas hasta plásticos. Una vez que se crean los andamios, se pueden introducir células con o sin un “coctel” de factores de crecimiento. Si el entorno es adecuado, se desarrolla un tejido. En algunos casos, las células, los andamios y los factores de crecimiento se mezclan todos al mismo tiempo, permitiendo que el tejido se “autoensamble”.
Otro método para crear un tejido nuevo utiliza un andamio existente. Las células de un órgano donado se desprenden y el andamio de colágeno restante se usa para crecer un tejido nuevo. Este proceso ha sido utilizado para la bioingeniería de tejidos de corazón, hígado, pulmón y riñón. Este enfoque ofrece grandes esperanzas para utilizar el andamiaje con el tejido humano descartado durante una cirugía y combinarlo con las propias células de un paciente para hacer órganos personalizados que no sean rechazados por el sistema inmunológico.
¿Cómo encajan la ingeniería de tejidos y la medicina regenerativa en las prácticas médicas actuales?
Actualmente, la ingeniería de tejidos juega un papel relativamente pequeño en el tratamiento de pacientes. Se han implantado vejigas suplementarias, pequeñas arterias, injertos de piel, cartílago y hasta una tráquea completa en pacientes, pero los procedimientos son todavía experimentales y muy costosos. Mientras que los tejidos de órganos más complejos como el corazón, pulmón e hígado se han recreado con éxito en el laboratorio, todavía falta mucho para que sean totalmente reproducibles y estén listos para ser implantados en un paciente. Sin embargo, estos tejidos pueden ser de gran utilidad en la investigación, especialmente en el desarrollo de fármacos. Mediante el uso de tejido humano funcional para ayudar a seleccionar medicamentos, los candidatos podrían acelerar el desarrollo y proveer herramientas clave para facilitar la medicina personalizada, al tiempo que se ahorra dinero y se reduce el número de animales utilizados para la investigación.
¿Qué están desarrollando los investigadores financiados por el NIBIB en las áreas de ingeniería de tejidos y medicina regenerativa?
La investigación apoyada por el NIBIB incluye el desarrollo de nuevos materiales de andamios y nuevas herramientas para fabricar, obtener imágenes, monitorear y preservar los tejidos creados por ingeniería. A continuación se describen algunos ejemplos de la investigación en esta área.
- Control de células madre a través de su entorno:
Durante muchos años, los científicos han buscado las maneras de controlar cómo se convierten las células madre en otro tipo de células, con la esperanza de crear nuevas terapias. Dos investigadores del NIBIB han cultivado células pluripotentes—células madre que tienen la habilidad de convertirse en cualquier clase de células—en diferentes tipos de espacios definidos y encontraron que este confinamiento desencadenó redes muy específicas de genes que determinaron el destino final para las células. La mayoría de otras investigaciones médicas sobre células madres pluripotentes se han enfocado en modificar la combinación de soluciones de crecimiento en donde se colocan las células. El descubrimiento de que existe un elemento biomecánico para controlar cómo se transforman las células madre en otros tipos de células es una pieza importante del rompecabezas mientras que los científicos tratan de aprovechar las células madre para usos médicos.
- Implante de hígados humanos en ratones:
Los investigadores financiados por el NIBIB han fabricado tejido de hígado humano que se puede implantar en un ratón. El ratón retiene también su propio hígado, y por lo tanto su función normal, pero la pieza añadida de hígado humano fabricado puede metabolizar los fármacos de la misma manera que lo hacen los humanos. Esto les permite a los investigadores probar la susceptibilidad a la toxicidad y demostrar respuestas específicas de las especies que típicamente no aparecerían hasta los ensayos clínicos. El uso en esta forma del tejido humano fabricado acortaría el tiempo y el costo de producir nuevos fármacos, y permitiría también los exámenes críticos de las interacciones entre los fármacos dentro de un sistema similar al humano.
- Haga clic aquí para leer más (en inglés)
- Creación de células madre óseas maduras:
Los investigadores financiados por el NIBIB completaron la publicación del primer estudio que ha hecho posible llevar las células madre desde su estado pluripotente hasta los injertos de hueso maduros que potencialmente podrían trasplantarse a un paciente. Anteriormente, los investigadores solamente podían diferenciar las células a una versión primitiva del tejido, lo cual no era totalmente funcional. Además, el estudio concluyó que cuando el hueso era implantado en ratones inmunodeficientes no ocurrieron crecimientos anormales después—un problema que ocurre frecuentemente después de implantar únicamente las células madre o los andamios de hueso.
- Uso de enrejados para ayudar a que sobreviva el tejido fabricado por ingeniería: Actualmente, los tejidos fabricados por ingeniería que son mayores a 200 micrones (alrededor del doble del ancho de un cabello humano) en cualquier dimensión, no pueden sobrevivir porque no cuentan con redes vasculares (venas o arterias). Los tejidos necesitan un buen “sistema de plomería”—una manera de llevar nutrientes a las células y llevarse el desperdicio—y sin un suministro de sangre o mecanismo similar, las células mueren rápidamente. Idealmente, a los científicos les gustaría poder crear el tejido con este sistema de plomería ya incluido. Un investigador financiado por el NIBIB está trabajando en un sistema muy sencillo y fácilmente reproducible para solucionar este problema: una impresora de tinta modificada que establece un enrejado hecho de una solución de azúcar. Esta solución se endurece y el tejido creado (en forma de gel) recubre el enrejado. Después, se añade sangre que disuelve fácilmente el enrejado de azúcar, dejando canales preformados para que actúen como vasos sanguíneos.
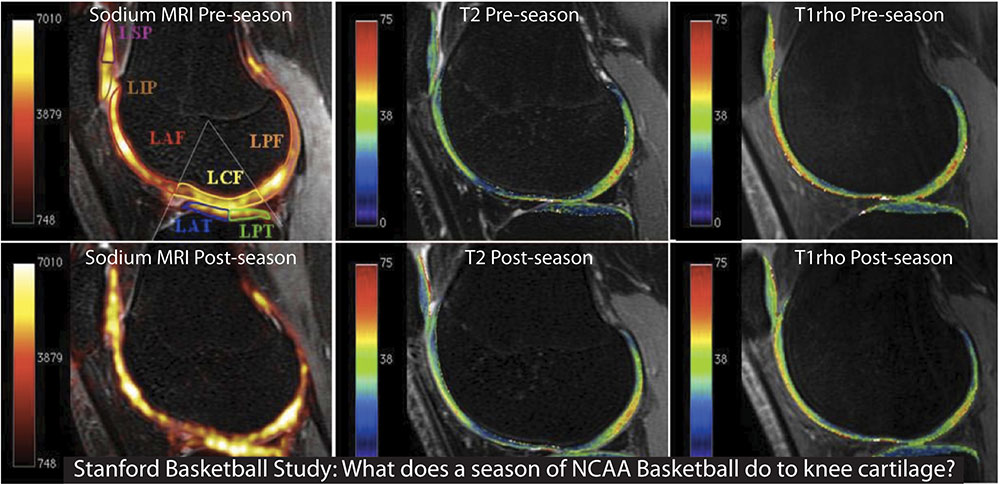
- Nueva esperanza para la rodilla lesionada:
Hasta ahora ha sido muy difícil, si no imposible, reparar cartílagos debido al hecho que el cartílago carece de suministro de sangre para promover la regeneración. Ha habido una tasa del 50% de éxito a largo plazo usando cirugía de microfracturas en jóvenes adultos que padecen de lesiones deportivas, y poco o ningún éxito en pacientes con degeneración de cartílago generalizada, como la osteoartritis. Un ingeniero de tejidos financiado por el NIBIB ha desarrollado un gel biológico que se puede inyectar en un cartílago defectuoso después de la cirugía de microfacturas, para crear un entorno que facilita la regeneración. Sin embargo, para que este gel permanezca en su sitio dentro de la rodilla, los investigadores también desarrollaron un nuevo adhesivo biológico que puede adherirse tanto al gel como al cartílago dañado en la rodilla, manteniendo en su sitio al cartílago recién restaurado. La combinación de gel/adhesivo fue exitosa en la regeneración del tejido del cartílago, después de una cirugía en un ensayo clínico reciente de quince pacientes, todos los cuales reportaron disminución del dolor después de seis meses de la cirugía. En contraste, la mayoría de los pacientes de microfracturas, después de una disminución inicial del dolor, regresaron a su nivel original de dolor en un periodo de seis meses. Este investigador trabajó en colaboración con otro beneficiario del NIBIB para tomar imágenes de los pacientes que habían sido sometidos a cirugía, permitiendo a los científicos combinar nuevos métodos no invasivos para ver la evolución de los resultados en tiempo real.
- Regeneración de un riñón nuevo:
La habilidad de regenerar un riñón nuevo de las propias células de un paciente proporcionaría un alivio importante para los cientos de miles de pacientes que padecen de enfermedades de riñón. Experimentando en células de rata, de cerdo y de humano, los investigadores apoyados por el NIDDK han marcado un nuevo rumbo en este frente, separando primero las células del órgano de un donante y usando el resto del andamio de colágeno para ayudar a guiar el crecimiento del tejido nuevo. Para regenerar un tejido viable de riñón, los investigadores sembraron los andamios del riñón con células epiteliales y endoteliales. El tejido resultante del órgano pudo despejar metabolitos, reabsorber nutrientes y producir orina en ratas tanto in vitro como in vivo. Este proceso se usó anteriormente para la bioingeniería de corazón, de hígado y de pulmón. La creación de tejido trasplantable, para reemplazar en forma permanente la función del riñón, es un gran adelanto en la superación de los problemas de falta de donadores de órganos y la morbilidad asociada con la inmunosupresión en trasplantes de órganos.

